

2017-07-05 来源:合众关爱
慢性肾功能不全患者心血管事件发生率明显增加,而急性冠脉综合征(ACS)可导致肾功能进一步恶化,使疾病的治疗复杂化。本期《CMIT周刊》以一则慢性肾功能不全合并ACS的病例为线索,特邀多位肾脏专家针对肾功能不全加重及其防治、处理策略,为大家进行全面讲解,敬请关注!

主题病例
42岁男性,反复胸闷2年余,发现血肌酐升高半年余。
现病史:近2年劳累和活动后反复出现胸闷,持续数分钟,休息后可好转。半年前行冠脉CTA示前降支重度狭窄,右冠中-重度狭窄,并发现SCr 441.6μmol/L,尿蛋白15.9 g/d,ALB 28.5 g/L。近半年频繁反复发作胸闷,SCr逐渐升至960μmol/L。
既往史:糖尿病病史3年,应用胰岛素治疗,未监测。发现血压高1年,平素140/90 mmHg。
体格检查
贫血貌,血压167/100 mmHg,颈静脉无充盈,双肺呼吸音清,未闻及干湿性啰音,心律齐,心界向左下扩大,各瓣膜听诊区无杂音,双下肢对称性可凹性水肿。
实验室检查
血常规:WBC 8.15 G/L,HGB 89 g/L,LYM 0.8 G/L
尿常规:蛋白+++,RBC 0~3/HP
尿蛋白:12.3 g/d(入院尿量2200 ml)
生化:ALB 26.4 g/L,SCr 951μmol/L,血糖4.64 mmol/L,TG 1.24 mmol/L,CHO 2.91 mmol/L,血钾4.8 mmol/L,Ca 1.96 mmol/L,P 2.09 mmol/L
心肌标志物及酶学:TnI 0.04,CK-MB 1.7 ng/ml,Myo 80.7 ng/ml
BNP 304 pg/ml
IgG 6.1 mg/L,IgA及IgM正常,血尿免疫固定电泳、补体、RF正常
ANA、抗ds-DNA抗体、ANCA、抗GBM抗体、抗PLA-2R抗体均阴性
辅助检查
肾脏彩超:左肾9.5×4.3×4.1cm;右肾9.6×4.1×4.4 cm
肾动脉彩超:未见肾动脉开口处狭窄
眼底:糖尿病眼底Ⅲ期,高血压视网膜病变Ⅳ期
超声心动图:节段性室壁运动异常、左心增大、室间隔增厚、主动脉瓣反流(轻度)、左室舒张功能减低
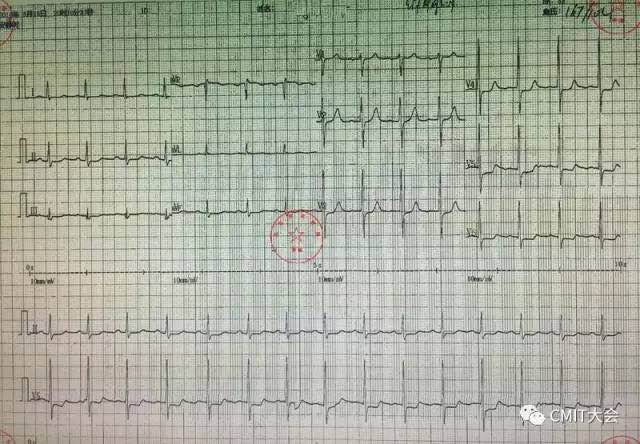
图1 胸闷发作时心电图
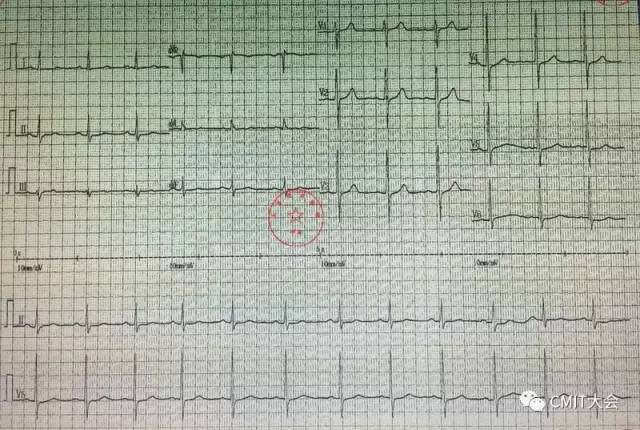
图2 胸闷缓解时心电图
诊疗经过
该患者既往糖尿病史、高血压病史、眼底改变、肾病综合征、夜尿病史长、发现血肌酐升高半年、无尿量减少以及贫血、双肾体积不大等。提示慢性肾功能不全,拟行肾脏替代治疗。
入院后反复发作胸闷,心电图ST段动态变化,冠脉CTA明确冠脉重度狭窄,心肌标志物及酶学无动态变化。心内科医生考虑肾功能差,建议药物保守治疗。
治疗方案
◦ 股静脉置管,行血液透析,同时纠正贫血
◦ 监测血糖,调整胰岛素用量
◦ 氯吡格雷、低分子肝素、阿托伐他汀、氨氯地平、培哚普利、美托洛尔、单硝酸异山梨酯
之后患者病情平稳,血压130/70 mmHg、心率70次/分、空腹血糖7 mmol/L,未再发作胸闷、胸痛。
病情变化(入院后第7天)
患者再次感胸闷及胸骨后压榨样痛,濒死感,持续约10余分钟,给予硝酸甘油泵入后症状减轻,随后出现发热,伴畏寒、寒颤,感憋气,咳嗽、咳血痰,不能平卧。
T 38.9℃,血压123/79 mmHg,心率113次/分,双肺呼吸音粗,双肺均可闻及湿啰音。
心肌标志物:TnI 4.95 ng/ml,CK-MB 51.6 ng/ml,Myo 322.1 ng/ml
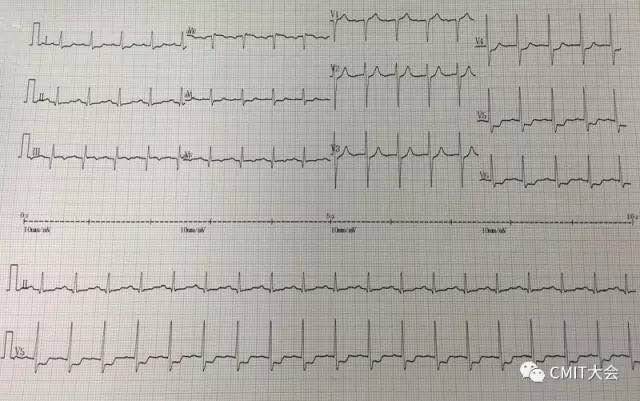
图3 病情变化时心电图
血常规:WBC 17.55 G/L,中性89.4%,HGB 89 g/L
血气分析:PH 7.45,PCO2 34.2 mmHg,PO2 50.3 mmHg
血培养:金黄色葡萄球菌
其他:BNP 1763 pg/ml,PCT 5.04
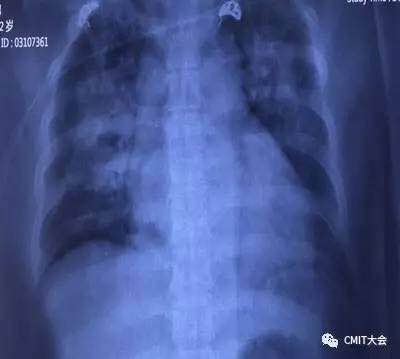
图4 胸片
治疗方案
◦ 持续硝酸异山梨酯泵入
◦ 氯吡格雷75 mg qd,低分子肝素
◦ 阿托伐他汀20 mg qn
◦ 美托洛尔6.25 mg bid
◦ 速尿
胸闷仍间断发作,不能完全平卧,血压85~105/60~65 mmHg,心率95~110次/分,尿量迅速减少至无尿。考虑患者肾功能差、血流动力学不稳定、急性心衰发作,暂缓PCI治疗。
◦ 给予利奈唑胺600 mg q12h,阿莫西林克拉维2.4 g q12h
◦ 因无法耐受无创呼吸机,给予吸氧8~10 L/min
◦ 降温、化痰平喘治疗
T 38.5℃,伴畏寒,双肺湿啰音明显,PO2 65 mmHg,SaO2 90%~98%,胸片示肺部片状影加重。
思考问题
1.急性心肌梗死(AMI)并发急性肾损害(AKI)如何预防?
肾脏专家观点
AMI并发AKI的防治策略
北京安贞医院肾内科谌贻璞介绍,急性心肾综合征(1型)是指急性心力衰竭、急性冠脉综合征、急性心源性休克、心脏外科手术、冠脉造影或介入治疗等急性心脏病或相关操作并发的肾损害和(或)肾功能异常。
KDIGO制订的AKI诊断标准
SCr在48h内上升≥0.3 mg/dl
或SCr在7d内上升到≥基线的1.5倍
或尿量<0.5 ml/kg/h超过6h

表1 KDIGO制订的AKI分期
AMI-AKI的风险预警评分
AMI患者一旦并发AKI危害极大,因此重在预防。分析发生AKI的危险因素,创建风险预警评分,筛选出高危患者,予以重点防范,是减少AKI并发症发生的重要措施。
本团队一项研究利用临床病例资料,对AMI患者发生AKI的危险因素进行回顾性分析,并创建预警评分系统。
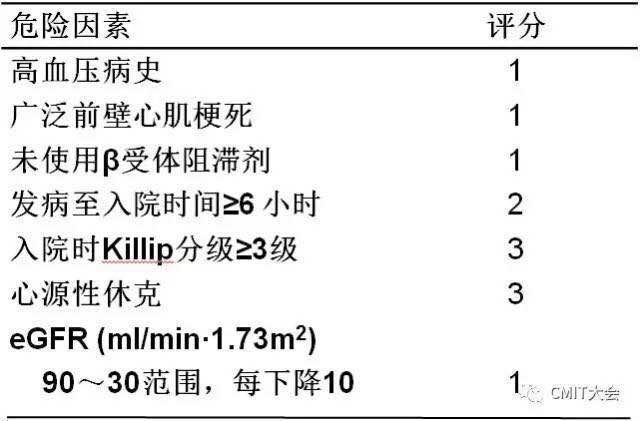
表2-3 AMI并发AKI的预警评分和危险分层
此预警评分具有较好的鉴别力及校准度:ROC曲线下面积模型组0.769,验证组0.704;H-L拟合优度检验模型组P=0.53,验证组P=0.13。
AMI-AKI的血液净化治疗
血液净化是防治AMI导致AKI的有效方法。在并发心力衰竭时,它能有效降低高血容量,改善心功能防止AKI发生;在AKI发生后,它又能排出体内代谢废物,维持机体水、电解质及酸碱平衡。
➢ 治疗模式
连续性肾脏替代治疗(CRRT)
优点:血流动力学影响小,能清除炎症介质。若用CVVHDF还能有效清除尿毒素。缺点:需要相应设备及置换液,费用较高。
缓慢持续性超滤(SCUF)
优点:设备简单,易于操作,不需要置换液,对血流动力学影响较小。缺点:清除尿毒素差,可能因凝血堵塞或血压低、血流量减少导致超滤器效率低下。
➢ 开始治疗时机
当AMI患者出现如下情况时,即应及时开始血液净化治疗:
发生心力衰竭、高容量负荷,以及利尿剂抵抗(如呋塞米80 mg静脉注射和/或全天用量超过200 mg;
发生AKI、SCr升高和/或尿量减少,达到AKI诊断标准。
➢ 治疗处方
寻找有效减轻心脏高负荷、而又能保证肾脏有效血流供给的平衡点,是掌握超滤脱水量及速度的关键。因此,要实时掌握好血容量状态。
从血管内移出的液体量与组织间隙返回血管的液体量保持平衡,即超滤脱水率与血浆再充盈率保持平衡,血流动力学就能保持稳定。
举例:SCUF治疗方案
脱水量100~300 ml/h,血流速50~100 ml/min
Hct上升超过基线10%(脱水>4L),终止超滤
实时检测血压变化,收缩压持续<90 mmHg,终止超滤
病情分析
首先,该患者肾衰竭、无尿,需要维持水、电解质平衡;其次,急性心肌梗死、血流动力学不稳定、急性心衰,需要维持血流动力学;同时存在严重感染、菌血症,需要清除炎症因子。
▪ 治疗策略
▪ 每日CRRT
▪ 每次至少治疗12h
▪ 低脱水速度100~120 ml/h,脱水量1000~1600 ml
▪ 高置换量40 ml/kg/h
疗效
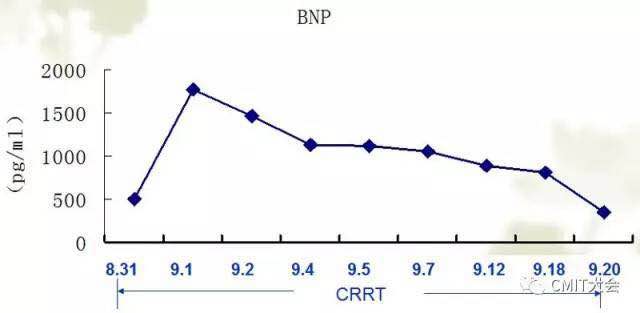
患者胸痛逐渐缓解,CRRT过程中未出现胸闷及胸痛症状。
停用硝酸异山梨酯泵入,改为口服单硝酸异山梨酯片。继续给予氯吡格雷、他汀、美托洛尔。
患者生命体征平稳,血压105~115/70~75 mmHg,心率60~70次/分。
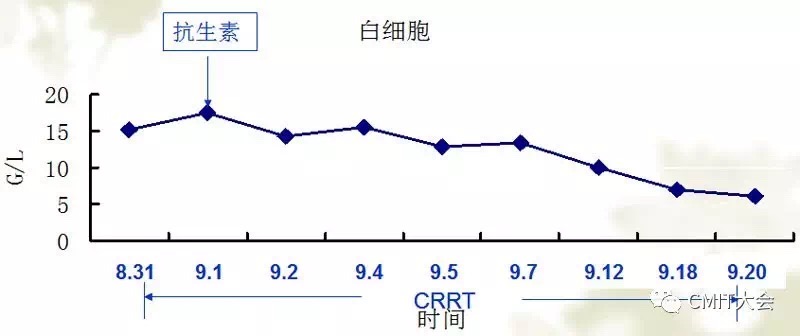
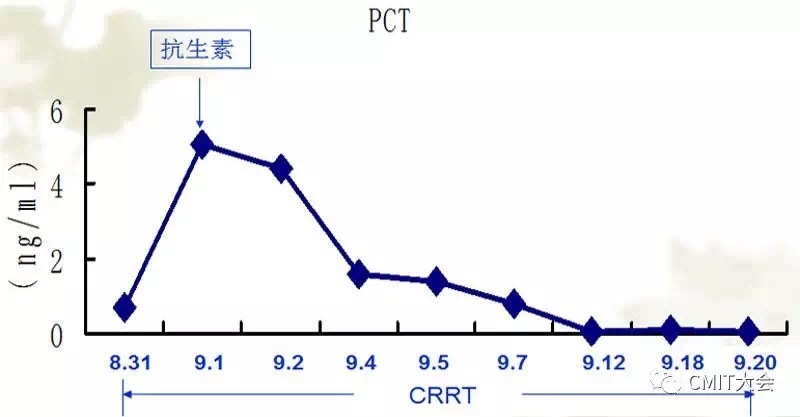
表6-7 白细胞、PCT变化趋势
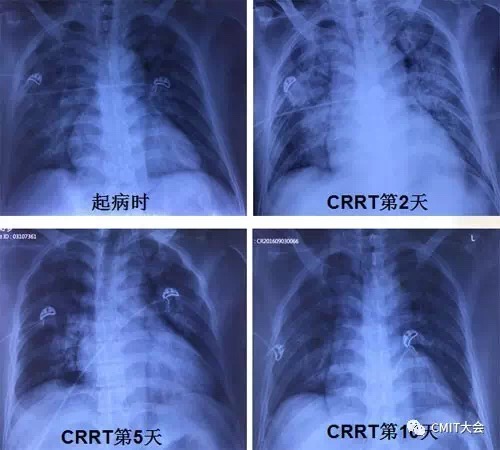
图5 胸片变化
应用抗生素及CRRT治疗3天,体温恢复正常。咳嗽及咳痰好转,双肺呼吸音清。
抗生素治疗14天停用,复查血培养阴性。血气分析:PH 7.44,PCO2 32 mmHg,PO2 85 mmHg(吸氧1 L/min)。
患者生命体征平稳、活动耐力增加,心衰及呼吸衰竭好转,尿量未恢复。已行腹膜透析置管术,拟两周后行PCI治疗。
思考问题
2. 肾功能不全患者行PCI治疗,如何预防对比剂肾病?
3. 血液透析患者合并冠心病如何抗栓?
肾脏专家观点
如何预防对比剂肾病?
北京安贞医院肾内科程虹介绍,心导管介入所致的对比剂肾病,重在预防。对比剂肾病防治措施如下:
1. 掌握好造影适应证
对中危患者是否要进行冠脉造影需要认真考虑,如果造影,要严格实施各项预防措施;对高危患者要尽量改用其他影像学检查。
2. 停用可能增加对比剂肾病发生风险的药物
非甾体类抗炎药、钙调神经磷酸酶抑制剂、肾毒性抗生素、双嘧达莫、二甲双胍等药物虽然不是肾毒性药物,但是和对比剂同时使用,会增加对比剂肾病的发生风险。
3. 水化处理
水化处理能增加尿量,促进对比剂排泄,减少致病,是目前最有效、简便的预防措施。造影前3~12h及造影后6~12h静脉点滴等张晶体液1.0~1.5 ml/kg/h,以保持尿量达75~125ml/h。对于充血性心力衰竭者,要降低水化速度和水化输液总量,最好用0.45%氯化钠。
4. 尽量减少碘对比剂用量
基于基础肾功能的造影剂用量
正常患者:成人:50~150 ml(最大量不超过150 ml);儿童:一般2 ml/kg(通常不超过50 ml)
肾功能异常患者:剂量计算公式:5 ml×体重(Kg)/肌酐(mg/dl)

表8 基于基础肾功能的最大造影剂用量
5. 血液净化
(1)启动时机:高危而不能进行水化处理的患者造影后即可进行血液滤过,以加快造影剂清除,减少对比剂肾病发生。造影后24h再启动血液净化治疗,失去意义。
(2)净化模式:对比剂属于中分子物质,血液滤过能有效预防对比剂肾病发生,而普通低通量的血液透析及腹膜透析无效。
此外,冠脉造影及介入治疗的另一风险——胆固醇结晶栓塞,同样不容忽视,提高对此病的认识,早发现,早治疗,避免医源性伤害。
血液净化专家观点
血液透析患者合并冠心病的抗栓治疗
北京安贞医院肾内科卞维静介绍,慢性肾脏病(CKD)患者合并冠心病的管理证据不足。
血液透析合并冠心病的抗血小板治疗
所有冠心病患者,不论是否合并肾脏疾病,均可以使用阿司匹林(除非活动性消化道出血);对于CKD3~4期,不需要调整剂量;对于CKD5期,如果已置入支架,可以使用氯吡格雷。对于CKD5期,不推荐使用替格瑞洛。
血液透析合并冠心病的抗凝治疗
尚证据缺乏,目前仍遵循普通人群方案。目前的证据仅支持比伐芦定、普通肝素或华法林用于血液透析患者的抗凝,应用依据GFR(C-G公式)及药代动力学。
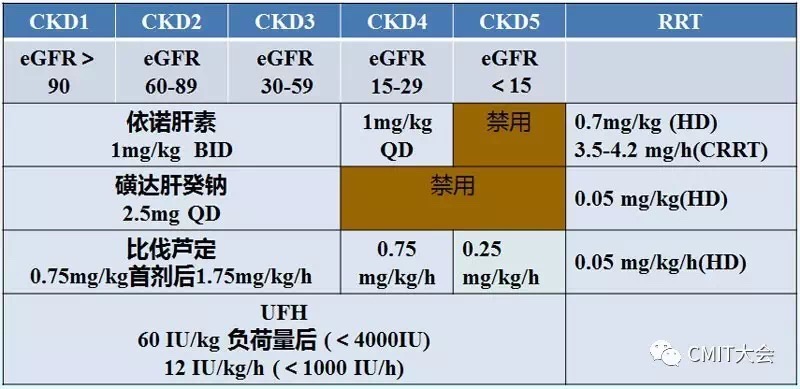
表9 CKD患者静脉抗凝剂的推荐剂量
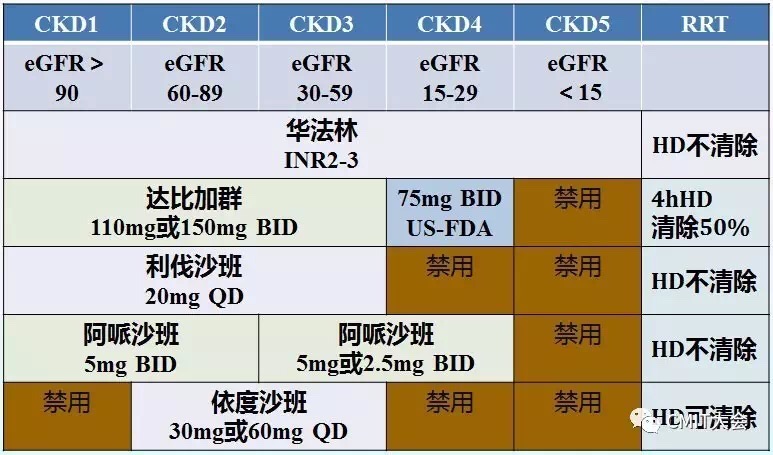
表10 CKD患者口服抗凝剂的推荐剂量
现场讨论
1. 既往已经依赖透析的患者行PCI术,透析是在术前还是术后?
谌贻璞:预防对比剂肾病主要是对比剂剂量和水化。透析辅助清除对比剂,尽管对比剂分子能透出去,但是因为该分子已经到达肾脏,已经给组织造成损伤,所以为时太晚。
血液净化辅助清除对比剂,目前唯一可以考虑的是CRRT,关键在于时间,造影后应尽快、尽早。但目前没有大样本研究,指南上并无推荐。
2. PCI术后使用肝素,透析也需要使用肝素,这时如何调整剂量?
卞维静:对于个别患者,需检测ACT时间,血液净化要求体外循环ACT为180~220s,如果术后ACT超过180s,不再给予肝素,进行无肝素透析。
造影或PCI术后,如果达到体外抗凝75 U/kg的剂量,且2小时以上(低分子肝素的半衰期是4个小时),经验性给予1000U,普通肝素抗凝给予3000~4000U。如果超过4小时,基本按照常规给予。
要点总结
⊙AMI并发AKI:CRRT治疗可以有效的减轻体内容量负荷,且对体内血流动力学影响小。患者出现肾功能急性加重、利尿效果差、血流动力学不稳定时可选择应用
⊙血液透析合并冠心病的抗栓:抗栓治疗遵循普通人群方案。目前的证据仅支持阿司匹林、比伐芦定、普通肝素或华法林用于血液透析患者的抗栓
⊙预防对比剂肾病:控制对比剂用量、水化处理,必要时造影后立即行CRRT
 最新动态News...........................
最新动态News...........................
 交流合作原则Exchange and cooperation principle
交流合作原则Exchange and cooperation principle
1、本基金会愿意与社会各界团体之间密切交流与合作,以共同推动关爱心脏健康公益事业的进步与发展;
2、本基金会与其他组织机构、社会团体或个人合作的前提是对方认同为关爱心脏健康公益事业服务的价值观,并完全接受本基金会章程中所表述的宗旨,遵守国家相关的法律法规;
3、基金会将通过网站、信函和电子邮件等诸多方式充分与捐助和受助方沟通,做到信息透明、监督公开,依法办事。
 联系我们Contact us.......................
联系我们Contact us.......................
 电 话:010-64411990
电 话:010-64411990
 邮 箱:changjie@bjuhf.org
邮 箱:changjie@bjuhf.org
 地址:北京朝阳区胜古中路2号院金基业大厦1208室
地址:北京朝阳区胜古中路2号院金基业大厦1208室